|
|
怎样的空气温、湿度利于新冠防疫?是怎么回事,是真的吗?2020年02月18日是本文发布时间是这个时间。下面一起来看看到底怎么回事吧。
怎样的空气温、湿度利于新冠防疫?
通过增温并加湿来提高空气的绝对湿度,可以有效减少病毒在空气中的悬浮和扩散,从而抑制传播。同时便于粘膜纤毛的防御拦截,并防止因为干燥造成的防御力下降。
通过增温并加湿来提高空气的绝对湿度,可以有效减少病毒在空气中的悬浮和扩散,从而抑制传播。同时便于粘膜纤毛的防御拦截,并防止因为干燥造成的防御力下降。此外,尽管机制尚不明确,大量研究显示湿度提高对于处于液滴或气溶胶状态的多类流感及SARS等冠状病毒有直接破坏作用。温、湿度控制是一个值得研究和开发的空气防疫手段。
本文作者:王昊(北京大学长聘副教授、博导)
新型冠状病毒不论是以较大的飞沫液滴或者粒径较小的气溶胶形式,具备空气传播能力。该类传播在通风不良从而缺乏有效稀释的室内非常值得关注。那么,如何阻断该空气传播?最近有不少短文谈及空气温、湿度的影响,但大都以几句话带过。这里尝试做一个略微全面的回顾,供大家参考。
早在古希腊时代人类就已注意到一些疫情与季节有密切联系[1]。在温带地区,北半球的十一月到次年三月,南半球的五月到九月是为流感季。上世纪中叶Nature等期刊论文[2]即开始讨论低温、低湿环境下干态的流感病毒的空气传播。经过多年研究,低温、低湿的空气环境逐步被公认为是冬季流感传播的重要因素[3,4]。大量研究当中,除了流行病学统计[1,5-7],还有一些直接的实验证明。比如2007年的猪流感试验[8],其进行了严格的室内环境控制,猪之间不能接触且没有咳嗽飞沫,并排除了低温对免疫力因素影响,发现病毒以气溶胶形式空气传播,而且其传染性在低温、低湿条件下显著更强。在5℃,相对湿度35%及50%时,传染率达到75-100%;而补充水分使得相对湿度升高至65%及80%时,传染率降到50%;而当温度提高至30℃,并继续补充水分使得相对湿度为35%时,传染率降到0!
通常提到湿度,一般指的是相对湿度(RH),其为绝对湿度与该温度下饱和绝对湿度的相对比值。而绝对湿度(AH)则是单位空气里实际的含湿量。在某个温度下,增加相对湿度的同时也会增加绝对湿度。一直到相对湿度达到100%之后,水蒸气会凝结析出,此时绝对湿度不能继续增加,即达到该温度下的饱和绝对湿度。此时,需要先增加温度,使得空气容纳水蒸气的能力增强,才能继续增加绝对湿度。如上文同为相对湿度为35%的空气,30℃时单位体积空气中的绝对水蒸气含量是5℃时的约4倍。

鉴于绝对湿度能更直接的表征空气里的水蒸气含量(虽然相对湿度更方便测量),而且其也隐含了温度对病毒的直接影响,研究人员尝试将绝对湿度作为指标与流感病毒传播特性关联。2009年PNAS论文[6]即通过统计数据证明,相较于相对湿度,绝对湿度的影响要明确得多。统计数据里面50%的病毒传播性变化和90%的病毒活性变化都可由绝对湿度变化解释。哈佛大学公共卫生学院Lipsitch和美国NIH的Viboud对该工作进行了正面评价[1]。2018年Science论文[7]通过更多统计数据进一步证实绝对湿度的显著影响。在其采用的计算公式中,绝对湿度作为代表空气环境的关键参数出现。病毒传播效率随绝对湿度升高而降低。
目前的新型冠状病毒疫情,尚未有温、湿度影响的研究报告。但可以参考其近亲SARS。2002年底至2003年初的SARS冠状病毒疫情,也是开始于冬季,而在次年初夏戛然而止。论文研究了北京、广州等四个城市的爆发情况,指出与温度有显著关联[9]。论文[10]指出温、湿度及风速是SARS传播的三个关键因素。在2011年论文[11]中,直接针对SARS冠状病毒进行实验,发现在22-25℃,相对湿度40-50%的条件下,也即典型的空调房环境下,SARS病毒在光滑表面上保持活性5天以上。而在38℃,相对湿度95%时,病毒则很快失去活性。2011年论文[11]明确指出,高温、高湿的影响可以解释为什么SARS疫情在湿热的印尼、泰国等并未大面积传播,以及在同样湿热的新加坡,只在高强度使用空调的医院和酒店里传播(新加坡一半的电力用于空调)。该文高度肯定了当时广州医院普遍打开门窗进行充分通风的做法。
新冠的另一个著名近亲,是致死率高达35%以上的中东呼吸综合症冠状病毒。2013年研究[12]表明,该类冠状病毒不论是处于固体表面的液滴状态,还是气溶胶状态,都是在低温、低湿下可长期保持活性,而增加绝对湿度后病毒活性显著降低。由于SARS病毒及中东呼吸综合症冠状病毒实验难度较大,研究人员也对其他冠状病毒的研究[13,14]进行直接测试,得到同样的结论。也即低温、低湿显著利于冠状病毒传播和存活。
究其原因,文献里已有大量讨论[11,15,16]。这里基于2018年Int J Hygiene Environmental Health的综述论文[3],结合其他文献尝试简述四方面机制如下:
A.不论飞沫还是气溶胶,在高湿度下可保持较大的粒径,重力沉降迅速,减少可吸入悬浮。计算[16]表明人体产生的10微米的气溶胶颗粒沉降到地面只要约10分钟,而2微米的颗粒需要长达3个小时。沉降的颗粒还可能因为人的走动,通过扬尘重新进入悬浮状态[17]。论文[18]计算认为,湿度是SARS空气传播的重要因素。
B.不论飞沫还是气溶胶,在高湿度下可保持较大的粒径,从而容易被口罩、鼻腔、上呼吸道等截留。鼻腔及上呼吸道的黏膜纤毛具有重要的拦截和清洁功能,对整个呼吸系统提供关键保护。
C.相关的,鼻腔及上呼吸道是非常重要的防御器官。但是干燥的空气会使得其上皮结构受损。因此维持高湿、滋润可以有效保护、维持该防御力量。有专家建议每十五分钟小喝一次水润润咽喉,也是这个道理。
D. 除了以上的间接抑制,高温、高湿对多类流感、冠状病毒有直接的破坏效果。大量研究[3,11,12,15,16]认为,低温、低湿最适合流感及冠状病毒保持活性。只有少量文献认为某些流感病毒受湿度影响不显著[12,19]。而对于冠状病毒,现在尚未查到反例。破坏作用的具体机制目前还不清楚。这些易受破坏的病毒都有脂质包膜且倾向于在低pH值下通过内吞方式侵入宿主细胞[15,20]。气液界面以及水蒸气分子与病毒包膜的作用被猜测为可能的途径[15,21]。总的来说,抑制效果可见,而机制亟待进一步研究。
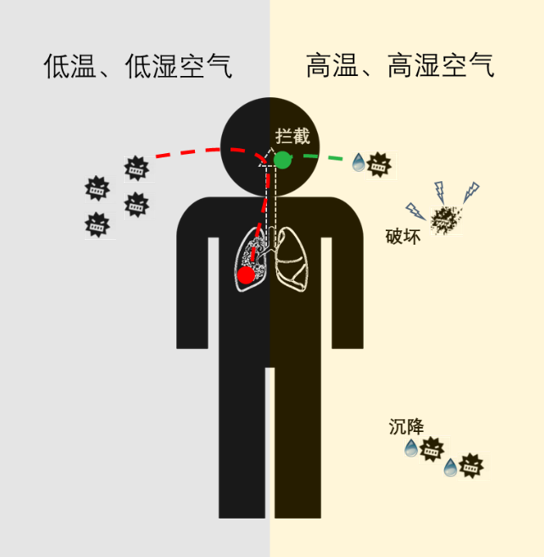
综上,高温、高湿对多类流感和冠状病毒的传播和活性有明确的抑制作用。针对目前的新冠疫情来说,其中,传播性抑制机制A、B、C原理清楚。而对于活性抑制机制D,目前尚未有文献报道,但鉴于之前的冠状病毒研究结果[11-14],尤其是与新冠最为接近的SARS病毒的显著结果[12],推测机制D也很有可能。
结语:因困惑于各类只言片语的防疫指南,笔者结合自己在微纳界面及气溶胶方面的专业基础进行文献回顾,抛砖引玉以求进一步讨论。完稿时注意到,微生物领域的严家新教授在1月时就已有过类似看法[22],即加湿“推测对于冠状病毒的预防至少应当是有益无害”。特别希望,相关的专业检测机构,能尽快获得防疫急需的病毒基本特性,包括温、湿度对活性的影响,以更方便的确定防疫方向。
附几个设问和纯属个人的看法:
1. 武汉在江边,湿度不够大么?
冬季气温低,因此虽然相对湿度大,但绝对湿度并不大。等到夏天再来看看。当然前提是别开空调。
2. 高湿度下,病毒随液滴沉降到地面,会否污染?
会污染地面以及其他固体表面,但远离了最易受攻击的呼吸系统。两相权衡,个人感觉加湿的同时做好相关的清洁工作即可。毕竟让病毒在鼻子底下一直飘着不是个办法。
3. 通常不是说高温、高湿会造成病菌繁殖孳生么?
病毒和细菌不同。病毒在脱离宿主细胞之后不会再繁殖。而在存活时间方面,参考正文所述。另外,病毒有可能在积水里的存活会长于在液滴及气溶胶里,具体跟很多因素有关系[4]。因此加湿的同时,要做好本来就应该做的清洁和消毒。
注意到最近有指南[23]建议停用空调的加湿功能。确实,通常抑制细菌都采用低温、低湿环境(这也是空调房温湿度设置的依据)。但目前对待病毒是否也要同样,则值得商榷。面对多因素问题,可能要把握重点。对付细菌的办法非常多,如果只是因为可控的细菌(比如湿热澡堂子里的细菌),而漏掉致命的病毒,可能因小失大。需要吸取SARS在新加坡和香港空调房里传染的教训。期待有直接、系统的评估。
4. 怎样实现室内空气调控以防疫?
流感和冠状病毒不论是在干燥的固体表面上,或在大液滴或气溶胶里,都能保持一定时间的活性。在干、冷空气里,以及有人体呼吸道胞外物质的协助下[19]则会更加稳定(同理,呼吸系统内也是高温高湿,但是因为各类成分丰富,很适合病毒存活繁殖)。因此一定要注意室内的空气安全(室外风险则大大降低)。论文[19]建议以通风为基础,辅以颗粒物也即气溶胶净化与消毒。论文[3,6,11]明确建议,应在通风的基础上,保障加湿、加温以提高绝对湿度。
参考文献
[1] M. Lipsitch, C. Viboud, Influenza seasonality: Lifting the fog, Proceedings of the National Academy of Sciences, 106(10) (2009) 3645-3646.
[2] J.H. Hemmes, K.C. Winkler, S.M. Kool, Virus Survival as a Seasonal Factor in Influenza and Poliomyelitis, Nature, 188(4748) (1960) 430-431.
[3] P. Wolkoff, Indoor air humidity, air quality, and health – An overview, International Journal of Hygiene and Environmental Health, 221(3) (2018) 376-390.
[4] M.D. Sobsey, J.S. Meschke, Virus survival in the environment with special attention to survival in sewage droplets and other environmental media of fecal or respiratory origin, Report for the World Health Organization, Geneva, Switzerland, 70 (2003).
[5] J. Steel, P. Palese, A.C. Lowen, Transmission of a 2009 Pandemic Influenza Virus Shows a Sensitivity to Temperature and Humidity Similar to That of an H3N2 Seasonal Strain, Journal of Virology, 85(3) (2011) 1400-1402.
[6] J. Shaman, M. Kohn, Absolute humidity modulates influenza survival, transmission, and seasonality, Proceedings of the National Academy of Sciences, 106(9) (2009) 3243-3248.
[7] B.D. Dalziel, S. Kissler, J.R. Gog, C. Viboud, O.N. Bj?rnstad, C.J.E. Metcalf, B.T. Grenfell, Urbanization and humidity shape the intensity of influenza epidemics in U.S. cities, Science, 362(6410) (2018) 75-79.
[8] A.C. Lowen, S. Mubareka, J. Steel, P. Palese, Influenza virus transmission is dependent on relative humidity and temperature, PLoS Pathog, 3(10) (2007) 1470-1476.
[9] J. Tan, L. Mu, J. Huang, S. Yu, B. Chen, J. Yin, An initial investigation of the association between the SARS outbreak and weather: with the view of the environmental temperature and its variation, Journal of Epidemiology and Community Health, 59(3) (2005) 186-192.
[10] J. Yuan, H. Yun, W. Lan, W. Wang, S.G. Sullivan, S. Jia, A.H. Bittles, A climatologic investigation of the SARS-CoV outbreak in Beijing, China, American Journal of Infection Control, 34(4) (2006) 234-236.
[11] K.H. Chan, J.S.M. Peiris, S.Y. Lam, L.L.M. Poon, K. Yuen, W.H. Seto, The Effects of Temperature and Relative Humidity on the Viability of the SARS Coronavirus, Advances in Virology, 2011 (2011) 734690-734690.
[12] N. van Doremalen, T. Bushmaker, V.J. Munster, Stability of Middle East respiratory syndrome coronavirus (MERS-CoV) under different environmental conditions, Eurosurveillance, 18(38) (2013) 20590.
[13] L.M. Casanova, S. Jeon, W.A. Rutala, D.J. Weber, M.D. Sobsey, Effects of air temperature and relative humidity on coronavirus survival on surfaces, Applied and Environmental Microbiology, 76(9) (2010) 2712-2717.
[14] S.W. Kim, M.A. Ramakrishnan, P.C. Raynor, S.M. Goyal, Effects of humidity and other factors on the generation and sampling of a coronavirus aerosol, Aerobiologia, 23(4) (2007) 239-248.
[15] W. Yang, L.C. Marr, Mechanisms by Which Ambient Humidity May Affect Viruses in Aerosols, Applied and Environmental Microbiology, 78(19) (2012) 6781-6788.
[16] L.C. Marr, J.W. Tang, J. Van Mullekom, S.S. Lakdawala, Mechanistic insights into the effect of humidity on airborne influenza virus survival, transmission and incidence, Journal of the Royal Society Interface, 16(150) (2019) 20180298.
[17] P. Khare, L.C. Marr, Simulation of vertical concentration gradient of influenza viruses in dust resuspended by walking, Indoor Air, 25(4) (2015) 428-440.
[18] B. Wang, A. Zhang, J. Sun, H. Liu, J. Hu, L. Xu, Study of SARS transmission via liquid droplets in air, Journal of Biomechanical Engineering, 127(1) (2005) 32-38.
[19] K.A. Kormuth, K. Lin, A.J. Prussin, E.P. Vejerano, A.J. Tiwari, S.S. Cox, M.M. Myerburg, S.S. Lakdawala, L.C. Marr, Influenza Virus Infectivity Is Retained in Aerosols and Droplets Independent of Relative Humidity, The Journal of Infectious Diseases, 218(5) (2018) 739-747.
[20] H. Wang, P. Yang, K. Liu, F. Guo, Y. Zhang, G. Zhang, C. Jiang, SARS coronavirus entry into host cells through a novel clathrin- and caveolae-independent endocytic pathway, Cell Research, 18(2) (2008) 290-301.
[21] T. Trouwborst, S. Kuyper, J.C. de Jong, A.D. Plantinga, Inactivation of some Bacterial and Animal Viruses by Exposure to Liquid-air Interfaces, Journal of General Virology, 24(1) (1974) 155-165.
[22] Http://blog.Sciencenet.Cn/u/yanjx45.
[23] 国务院应对新型冠状病毒肺炎疫情联防联控机制综合组, 《新冠肺炎流行期间办公场所和公共场所空调通风系统运行管理指南》. 2020. |
|